想要擁有自己的寶寶,是許多夫妻的夢想,如果沒有辦法自然懷孕,目前要透過人工來幫助受孕,有哪幾種方式?世界衛生組織統計,全世界的育齡期夫妻中,不孕比例大約在8~12%;根據國健署統計資料顯示,國人不孕症的比例,約在10~15%,相當於每7對夫妻就有1對不孕,臺灣有將近有50萬對不孕夫妻。
晚婚、晚孕趨勢,不孕症盛行率增 現代人不孕症的盛行率,有逐漸增加趨勢,主要原因除了普遍晚婚、晚孕的情形外,還有生活壓力、環境毒害、飲食及生活習慣改變等。
根據醫學上的定義,夫妻在沒有避孕的情況下,經過12個月以上規律的性生活,沒有成功受孕者,在醫學上稱之為「不孕症」。
中華婦幼健康促進發展協會理事長、婦產科醫師潘俊亨指出,事實上,「不孕症」是指不容易懷孕,但未必是不能懷孕,因此,不孕的夫婦仍有機會自然懷孕。不過,年齡超過35歲的女性,懷孕能力明顯下降;如果超過半年無法受孕,建議考慮提早就醫檢查,盡快找出不孕的真正原因。
但是,根據行政院性別平等會統計,全台不孕症就診率僅6.6%,仍有不少夫妻遇到生育問題,未能在第一時間內尋求婦產科治療,容易延誤治療黃金期。
台灣生殖醫學技術全球第二
拜醫學科技發展所賜,即使被診斷為不孕症,透過人工生殖治療,就能幫助提高懷孕的機會,也能成功懷孕、順利生下屬於夫妻的寶貴結晶,一圓當爸爸媽媽的心願。尤其,台灣生殖醫學以36.7%的試管嬰兒治療懷孕率,高居全球第二、僅次美國,迄今試管寶寶數量累積破10萬。
根據國健署《107年台灣地區人工生殖施行結果分析報告》,接受人工生殖治療的女性,年齡介於35歲到39歲之間占最多數,比例為39.2%,其中又以35歲的婦女,接受人工生殖治療週期為最多,占所有治療週期 8.3%,其次為36歲婦女,占所有治療週期 8.0%。
進一步分析發現,接受人工生殖治療個案的不孕原因,其中以卵巢因素所占比例31.5%為最高,第二為多種因素占30.9%,第三是男性因素12.3%,其他原因還包括:子宮因素、子宮內膜異位症,以及不明原因。
什麼是人工生殖?
所謂的人工生殖技術,是指利用現代生殖醫學科技的介入,以非性交的人工方法,達到受孕生育目的技術;目前臨床上,2大人工生殖主要包括:人工授精(IUI)及試管嬰兒(IVF)。
潘俊亨表示,根據《人工生殖法》規範,人工生殖的施行僅限於不孕夫妻,且妻子能以子宮孕育生產胎兒者;而未婚者、單親、同志等,都無法進行人工生殖。
33歲之後,懷孕率明顯下降 不孕夫妻必須經檢查評估適合施行人工生殖,如果夫妻一方罹患不孕症或重大遺傳性疾病,且至少一方具有健康的生殖細胞;但若夫妻雙方的精卵都有問題,就不適合人工生殖。
人工生殖雖然沒有年齡及施作次數的限制,但年齡是影響女性生育能力最重要的因素。潘俊亨舉例,33歲之前,人工生殖可達3成活產率;33歲之後,懷孕率及活產率明顯下降;到了45歲之後,活產率僅剩不到1成。
2大人工生殖方法
目前臨床上,2大人工生殖法主要包括:人工授精及試管嬰兒,其中使用試管嬰兒方法的比例為最多,占99.96%。
◎人工授精
人工授精是指將精蟲以人工方式植入子宮腔中,以提高受孕的過程,一般來說,平均成功率約為10~20%左右,接受3次累計成功率可達30~40%;如果治療3次以上無法達到懷孕目的,需進一步考慮做試管嬰兒。
潘俊亨說明,準媽媽接受人工授精前,醫師會評估決定使用排卵藥的種類及劑量,依照卵巢狀態給予不同藥物劑量;月經第2天來潮時,先給予口服促排卵藥物,在第6、8、10天各施打1劑排卵針,增加排卵數量1~3顆,可望提高受孕率。間隔數天後,接受超音波檢查追蹤卵泡成長情形。
第10~13天施打破卵針,目的是刺激卵泡長大,當卵泡直徑達1.65公分以上,就是讓卵子排出的時機;施打破卵針之後,在準媽媽排卵的時候,先生必須於24~36小時內,到實驗室以手淫方式取出精液。
醫師會先檢查精液成分,用培養液體洗滌分離出的精子,並於24~36小時內,準媽媽在內診狀態下,醫師用導管經由陰道子宮頸,將精子直接植入子宮腔內的深處,讓精子在靠近輸卵管的位置,自行游到輸卵管與卵子達到受精,就可以完成人工受孕。
為了預防自然流產,準媽媽在受孕之後,建議給予服用黃體素藥物14天,受孕經過18天後,可以驗尿或抽血檢驗是否成功懷孕。
療程費用:
每個療程1.5~2萬,視施打排卵針劑量增加至3~4萬元。
條件限制:
1. 妻子至少要有一條輸卵管通暢。
2. 先生至少要有足夠的精子,1c.c.有1千萬隻以上、活動力達30%,可以經過實驗室純化處理。
3. 口服排卵藥療程多次失敗。
4. 不明原因的不孕症超過1年。
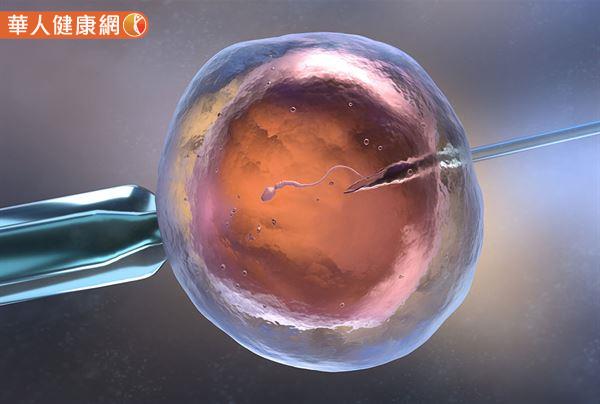
◎試管嬰兒
試管嬰兒又稱「體外授精」、「胚胎植入」,透過實驗室技術在嚴密監控下,於適當時機進行取卵手術,再將取出的卵子及精子,進行體外受精並分裂形成胚胎;培養成胚胎後,再經由陰道植回母體子宮內,或是將胚胎冷凍保存,等待合適時機解凍,再植回子宮內,協助提高懷孕成功率的過程。
根據國內統計,接受試管嬰兒治療的不孕夫妻,有26.5%採用配偶間的精卵所形成的新鮮胚胎,62.7%使用配偶間的冷凍胚胎,0.9%使用捐贈精卵形成的新鮮胚胎,9.9%使用捐贈精卵的冷凍胚胎。
潘俊亨說明,月經一開始來潮,準媽媽開始口服促排卵藥物,第3天開始施打排卵針持續10天,增加產出多顆成熟卵子,間隔數天接受超音波及抽血檢查,監測卵泡發育狀況。
當醫師評估卵子趨近成熟,且達到一定數量後,就會計算出取卵的最佳時刻,通常第10天打破卵針,並安排經陰道取卵手術,建議取出2~10個卵子,先生在取卵當天,可選擇在醫療院所取精室,或是在家取好精液,並收集在無菌罐裡。
生殖技術員在實驗室中,用儀器篩選出優質精子及卵子,在培養皿中進行體外受精;若是發現先生精液的精子量太少,則選擇進行顯微注射技術完成受精;培養胚胎至第3~5天後,再將胚胎植回母體子宮內著床,一次植入1~2顆胚胎,其他剩餘胚胎進行冷凍,完成試管嬰兒療程。
經過18天,準媽媽可以驗尿或抽血檢驗是否成功懷孕,建議從著床後持續口服黃體素10~12周,可以預防流產。潘俊亨表示,每次試管嬰兒治療懷孕率,平均約在40~50%之間,小於35歲的婦女接受試管嬰兒治療懷孕率約為30%;40~45歲後懷孕率約為5~10%;大於45歲後試管嬰兒治療懷孕率不到1%。
療程費用:每個療程10~15萬。
條件限制:
❶ 妻子2條輸卵管都有問題。
❷ 先生的精蟲狀況,無法進行人工授精。
❸ 人工受孕療程超過3次失敗。
❹ 高齡女性、年齡超過38歲。
❺ 卵巢早期衰竭,檢查AMH荷爾蒙指數評估卵巢內卵子的數量,AMH指數荷爾蒙指數正常為2.0以上,AMH指數荷爾蒙指數低於0.5以下,則可診斷為卵巢早期衰竭。
人工生殖3大併發症
❶多胞胎
準媽媽使用排卵藥物增加排卵的數目,可以增加懷孕的機會,但也可能會增加多胞胎的機率。值得注意的是,多胞胎發生早產、子癲前症、妊娠糖尿病,以及產後出血等機率,都較單胞胎高。
❷卵巢過度反應症候群(OHSS)
部分準媽媽使用排卵藥物,會有卵泡成長過多的現象,而發生卵巢過度反應症候群,容易出現腹漲、腹痛或胃痛、尿量減少、呼吸急喘等不適症狀;正常情況下,大部分準媽媽大約在7~10天就會恢復,但也可能持續1個月。 症狀嚴重時,建議進行人工流產,嚴重卵巢過度反應症候群發生率為0.5~5%,可能造成中風、腎衰竭、成人呼吸窘迫症候群,甚至死亡。
❸子宮外孕
不孕症婦女接受不孕症治療成功懷孕後,罹患子宮外孕機率大約為3%,常見症狀為腹痛、陰道出血,及腹部會有壓痛、放開時的反彈痛,必須中止懷孕。
本文摘自《常春月刊》457期
※本文由《常春月刊》授權報導,未經同意禁止轉載



 生薑不只驅寒暖胃,還能助減肥? 研究:每日攝取2克生薑粉,助減少內臟脂肪
生薑不只驅寒暖胃,還能助減肥? 研究:每日攝取2克生薑粉,助減少內臟脂肪
 子宮肌瘤會釀子宮內膜癌,非切不可?必知子宮肌瘤6大併發症,多吃花椰菜護肝
子宮肌瘤會釀子宮內膜癌,非切不可?必知子宮肌瘤6大併發症,多吃花椰菜護肝
 Omega3不只抗氧化還防氣喘?研究:選對不飽和脂肪酸能緩解小兒氣喘發生
Omega3不只抗氧化還防氣喘?研究:選對不飽和脂肪酸能緩解小兒氣喘發生
 北榮六大團隊獲國家新創獎肯定!展現臨床、研究創新成果
北榮六大團隊獲國家新創獎肯定!展現臨床、研究創新成果
 尹恩惠減重秘訣:間歇性斷食、喝初榨橄欖油加檸檬…減重醫揭真心話!
尹恩惠減重秘訣:間歇性斷食、喝初榨橄欖油加檸檬…減重醫揭真心話!
 尾牙聚餐、寒流夾擊,心血管死亡率飆升32%!醫籲:3策略守護心血管健康
尾牙聚餐、寒流夾擊,心血管死亡率飆升32%!醫籲:3策略守護心血管健康








 闽公网安备 35020302001899号
闽公网安备 35020302001899号
