脾臟長出大囊腫,一定非要全部切除嗎?為了避免脾臟切除後意外發生有致命風險的「脾臟切除後猛暴性感染症」,以及有機會保留脾臟功能,現在已經有新的手術方式可選擇。此種客製化精準醫療,是患者一大福音。
1名28歲患者,是剛畢業的醫學系學生。在校期間即意外發現脾臟長出6公分大囊腫,雖然知道囊腫的良性機率高,但因常有上腹悶脹痛症狀,因此希望能徹底治療囊腫。患者於3月到中國醫藥大學附設醫院一般外科求診,接受「腹腔鏡脾臟部分切除手術」。手術順利成功,沒有任何輸血治療,術後五天順利出院,兩周做斷層掃描追蹤,剩餘的脾臟維持良好的血供循環。
脾臟對免疫功能有重要功效,擔心術後免疫功能缺損怎麼辦?
患者在接受手術前,聽說可以用酒精注射消除囊腫,然而酒精注射常合併高復發率,一旦復發可能因而併發腹內沾粘,增加未來手術難度及併發症率。身為未來醫療人員,患者知道脾臟對免疫功能有重要功效,尤其對有筴膜細菌,如肺炎念球菌、嗜血桿菌、腦膜炎雙球菌等,防護效果非常重要。然而,一般脾臟手術,由於脾臟脆弱容易出血的特性,都是採用全切除手術。而他本身未來從醫,容易接觸感染源,可能因術後免疫功能缺損,而遭遇死亡率極高的「脾臟切除後猛暴性感染症」,所以遲遲無法下定決心接受手術。
保留脾臟功能手術:「部分脾臟切除」及「切除後脾臟自體移植手術」
患者經由介紹,日前來到中國醫藥大學附設醫院一般外科葉俊杰醫師門診,得知脾臟除了有全切除手術外,另外有兩種保留脾臟功能的手術,分別為「部分脾臟切除」,以及「切除後脾臟自體移植手術」。因此,為了徹底解決體內的心腹之患,他畢業後即將進入醫院服務前,接受了「腹腔鏡脾臟部分切除手術」。
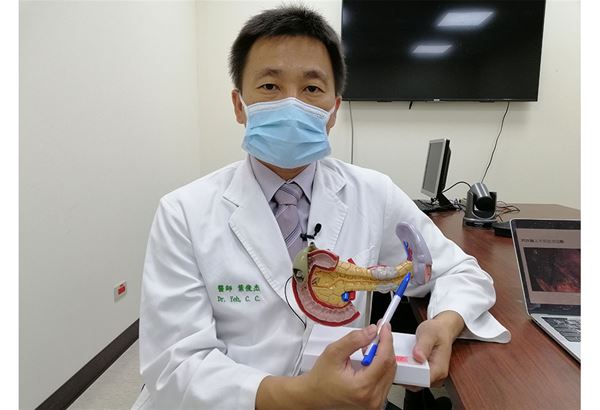
中國附醫一般外科葉俊杰醫師表示,脾臟是位於胰臟尾端的腹腔內實質器官。主要負責過濾血液、清除老化血球,以及清除體內病菌,尤其是有筴膜保護的細菌。脾臟相當脆弱,所以腹部外傷後,常造成脾臟大量出血,需緊急處理。另外,有些外傷後或是先天的脾臟囊腫,若大於5公分,常會造成腹內臟器壓迫症狀,也需要手術切除治療。此外,有些血液相關疾病,如地中海貧血、自發性血小板缺乏紫斑症等,有些有嚴重症狀病患,也需要脾臟切除治療。
「脾臟切除後猛暴性感染症」,發生率為每年500人中有1例
葉俊杰醫師表示,脾臟全切除後,可能會降低有筴膜的細菌的免疫清除效果,以及增加血栓風險。尤其是「脾臟切除後猛暴性感染症」,發生率為每年500人中有1例,終生風險為5%。剛開始可能僅有輕微感染症狀,如發燒、頭痛、倦怠無力、肌肉酸痛、腹痛等,在24-48小時內,可能惡化成致命性休克,若無適時處理,死亡率高達40-70%。
葉俊杰醫師指出,為降低風險,建議常規脾臟切除手術兩周前,注射肺炎鏈球菌疫苗(PCV-13)。然而近來由於COVID-19影響,大量尚未注射COVID-19疫苗的民眾搶打肺炎鏈球菌疫苗,造成排擠效應,降低原本該注射PCV-13的病患注射機會,未來可能影響病患安全。對於這類患者,應該提高警覺,就醫時提早告知醫師有脾臟切除的病史,以及降低使用抗生素使用門檻,可能有助於降低「脾臟切除後猛暴性感染症」的危險性。
精準醫療的目標,能保有原有脾臟功能及免疫功能
葉俊杰醫師強調,除了上述常規處理外,外科醫師提出客製化精準醫療,針對脾臟病灶良惡性、位置、大小及病患生理狀態,可以選擇部分脾臟切除或全切除後合併自體移植。文獻研究顯示,部分脾臟切除後,若能保有原有脾臟25%,即可保有原有免疫能力。另外若因脾臟病灶分散,則可以全切除後摘除正常脾臟部分,自體移植回腹部大網膜腔內,同樣有機會保有免疫功能。
隨著醫療器材創新及手術技術進步,醫療行為及成果與日俱進,藉由腹腔鏡微創手術,我們可根據病患特質與疾病程度,制定個人化醫療策略,手術後仍保有脾臟功能,達到精準醫療的目標。

 打完新冠肺炎疫苗,月經早來又痛經?什麼情況才需要就醫?中醫師破解3大Q&A
打完新冠肺炎疫苗,月經早來又痛經?什麼情況才需要就醫?中醫師破解3大Q&A
 卵巢早衰3大徵兆,恐免疫失調惹禍!中醫針灸、藥物調理內分泌,免疫平衡助孕
卵巢早衰3大徵兆,恐免疫失調惹禍!中醫針灸、藥物調理內分泌,免疫平衡助孕
 一次看懂5類灰指甲、3大併發症!慎防甲溝炎、蜂窩性組織炎,鞋子襪子聰明殺菌
一次看懂5類灰指甲、3大併發症!慎防甲溝炎、蜂窩性組織炎,鞋子襪子聰明殺菌
 攝護腺肥大非癌症,必須警覺7大典型症狀!藥師揭:男人50+必修的健康課
攝護腺肥大非癌症,必須警覺7大典型症狀!藥師揭:男人50+必修的健康課
 天氣越冷,血糖越難控!醫揭3招降低飯後血糖,隔月血糖數字會進步
天氣越冷,血糖越難控!醫揭3招降低飯後血糖,隔月血糖數字會進步
 全球約390萬人罹患早發性失智症!早評估早治療,新藥帶來突破
全球約390萬人罹患早發性失智症!早評估早治療,新藥帶來突破








 闽公网安备 35020302001899号
闽公网安备 35020302001899号
